Procedimentos e Tratamentos
Dermatoscopia e mapeamento digital dermatoscópico
A dermatoscopia é uma técnica auxiliar para diagnóstico das diferentes lesões cutâneas, principalmente as lesões pigmentadas da pele. Com ela o dermatologista pode diferenciar com mais segurança uma lesão benigna de uma maligna. Isso pode, inclusive, permitir que a lesão suspeita não necessite ser operada. Para isso utiliza-se um instrumento, o dermatoscópio.
Estudos comprovaram que a dermatoscopia pode aumentar em cerca de 30% a eficácia clínica do dermatologista para diferenciar entre as diferentes lesões de pele.

Observe as lesões A, B e C. Até para um dermatologista experiente elas podem parecer perfeitamente iguais. Repare agora nas figuras D, E, F que representam, respectivamente, a imagem dermatoscópica das figuras acima. Embora para voce a imagem possa parecer um pouco abstrata, elas são mais diferentes entre si que as figuras A, B e C. Desta forma pode ser possível, com mais certeza, diferenciar-se as 3 lesões que são respectivamente, um melanoma, um nevo comum (“pinta” comum que quase todos temos) e um nevo de Spitz (outro tipo de lesão pigmentada da pele).
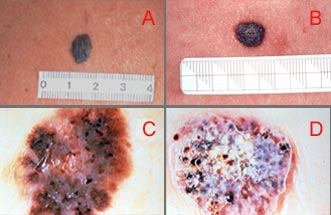
Em A e B, duas lesões pigmentadas da pele. Em C e D suas imagens dermatoscópicas respectivas. A lesão A é um melanoma e a B um hemangioma. A dermatoscopia permite diferenciar com mais clareza uma lesão maligna de uma benigna.
Muitas pessoas têm mais de 100 "pintas" em todo corpo. A dermatoscopia auxilia muito indicando melhor quais lesões devem ser retiradas ou mesmo se nenhuma delas necessita ser retirada.
A dermatoscopia estereoscópica utiliza um dermatoscópio um pouco mais complexo, o qual, além de dar fornecer uma imagem mais ampliada (chegando até a 60x), permite uma visão tridimensional (estereoscópica).
Este aparelho fornece uma imagem mais detalhada que o dermatoscópio comum, permitindo uma visão tridimensional e com maior resolução óptica (60x).
A dermatoscopia estereoscópica se diferencia da dermatoscopia plana de pequeno aumento justamente por sua maior resolução óptica. Ela pode também auxiliar no planejamento cirúrgico de outras neoplasias cutâneas e no diagnóstico de outras dermatoses não tumorais. Pode-se dizer que a dermatoscopia estereoscópica pode ver tudo que a plana enxerga, mas o contrário não é verdadeiro. Por exemplo, a dermatoscopia plana de pequeno aumento não se presta para observação do padrão vascular de certas lesões cutâneas, principalmente a vascularização de alguns tumores como os carcinomas basocelulares e espinocelulares. Existem alguns trabalhos na literatura médica que mostram que o tipo de padrão vascular pode diferenciar os diversos tumores, assim como pode indicar os limites de sua expansão na pele (veja no blog).
As lesões pigmentadas e a regra do ABCD
As lesões pigmentadas da pele sempre foram um problema diagnóstico. Mesmo para os dermatologistas mais experientes, o diagnóstico diferencial destas lesões por vezes representa um desafio. Isto é decorrente da necessidade de diagnóstico o mais precoce e correto possível no caso particular dos melanomas. Este cancer cutâneo tem um prognóstico reservado, principalmente se diagnosticado tardiamente, exigindo do dermatologista uma conduta com pouca margem de erro.
O diagnóstico diferencial das lesões pigmentadas da pele não é tão fácil. Em uma revisão de tais lesões, foi estimado que cêrca de 40 diferentes possibilidades devem ser colocadas como hipóteses! (Braun-Falco, 1984). A acuidade diagnóstica a olho nu destas lesões pigmentadas pode ser melhorada depois que a chamada REGRA DO "ABCDE" passou a ser usada. Assim, lesões que se mostravam Assimétricas, com Bordas irregulares, Cores variadas, Diâmetro maior que 5 mm e mostrassem Elevação, teriam que ser excisadas com boa possibilidade de se tratarem de lesões malignas. A experiência mostrou que esta regra era bem sensível para se diagnosticar o problema, mas pouco específica. Assim, muita lesão inocente, que tinha também estas características foram retiradas em nome da segurança! O mesmo ocorreu com os chamados "Nevos displásicos", hoje já com seu conceito bastante mudado quanto à sua real significância, passando a serem denominados "Nevos de Clark" ou "Nevos atípicos".

Esta lesão é Assimétrica, com Bordas irregulares, tem pelo menos 2 Cores distintas (preto e marrom escuro), e Diâmetro maior que 5 mm. Ou seja, tem os elementos necessários, pela regra do ABCD, para ser suspeita de ser um melanoma. Era um melanoma.
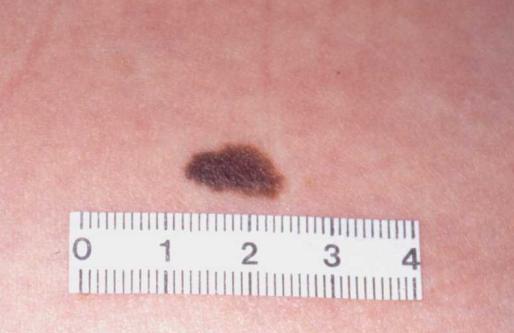
Esta lesão é Assimétrica, com Bordas irregulares, tem pelo menos 2 Cores distintas (marrom claro e marrom escuro), e Diâmetro maior que 5 mm. Ou seja, tem os elementos necessários, pela regra do ABCD, para ser suspeita de ser um melanoma. No entanto, era um NEVO COMUM, embora um pouco maior. A dermatoscopia mostrou claramente que era uma lesão benigna. A regra do ABCD se mostrou sensível para detectar o melanoma, mas mostrou também que sua especificidade era baixa.
A regra do ABCD continua a ser, até hoje, muito utilizada, mas o médico que aprendeu a usar a dermatoscopia corretamente, praticamente a abandonou depois que os critérios dermatoscópicos passaram a ser mais bem estudados. A regra do ABCD tende a diagnosticar os melanomas mais tardiamente que a dermatoscopia, pois segundo ela, uma lesão diminuta (menor que 5 mm), simétrica, de bordas regulares e de uma só cor, não poderia ser um melanoma. Porém a dermatoscopia pode demonstrar que isso pode ser verdade. E quando um melanoma chega a apresentar todas as características de assimetria, bordas irregulares, cores variadas e diâmetro maior que 5 mm, não quer dizer que ele já saiu do controle e tem prognóstico ruim, mas não se pode mais falar em diagnóstico precoce.
Críticas mais comuns à dermatoscopia
Alguns médicos não acreditam na dermatoscopia. Geralmente são médicos que nunca a utilizaram. Costumam justificar seu ponto de vista afirmando que "em caso de dúvida, é só retirar a lesão". Apoiam-se também no fato de que a dermatoscopia não é uma técnica 100% eficaz na detecção precoce do melanoma e que retirar a lesão e estudá-la na histopatologia é mais correto.
Médicos que assim pensam, com todo respeito, esquecem-se que NENHUMA técnica (nem mesmo a histopatologia) é 100% eficaz para qualquer fim. NADA em medicina é ABSOLUTO. Não se trata aqui de defender a dermatoscopia frente à opinião dos mais incrédulos, mas fazendo uma analogia, era como se o cardiologista, para diagnosticar uma cardiopatia, confiasse apenas no eletrocardiograma. A dermatoscopia não veio para substituir, em absoluto, o exame histopatológico. Mas veio para complementar (e bem) a hipótese clínica do dermatologista. Quem já tem um pouco de experiência com sua utilização rotineira já pôde perceber claramente que ela, ou confirma com total segurança a hipótese clínica que foi feita anteriormente, ou mostra sinais realmente inesperados, endereçando o diagnóstico para outra direção.
Recorrer à biopsia excisional sempre que se suspeita de uma lesão melanocítica do ponto de vista clínico, é praticar a "ARRANCOTERAPIA" não poupando o paciente de ter às vezes cicatrizes cirúrgicas indesejáveis e desnecessárias. Pode-se dizer que o uso da dermatoscopia tanto tem o objetivo de diagnosticar precocemente lesões melanocíticas diminutas que já podem representar um melanoma "in situ", como ela também pode diminuir acentuadamente o número de cirurgias excisionais desnecessárias, melhorando muito a avaliação clínica da lesão. Isto sem mencionar a ajuda em se diagnosticar sem sombra de dúvidas lesões angiomatosas que podem simular muito bem lesões melanocíticas.
Quer ler um pouquinho mais sobre dermatoscopia?
A dermatoscopia é técnica não invasiva descrita pela primeira vez no início do século passado por Saphier, na Universidade de Munique, mas só ganhou notoriedade a partir da década de 70 através dos trabalhos de MacKie. Na década de 80 o desenvolvimento da técnica voltou-se novamente para a Alemanha, sendo que os trabalhos de Kreusch, Stolz e Braun-Falco contribuiram muito para sua difusão. Consta de um exame de "epiluminescência", realizado através de um aparelho portátil especial chamado dermatoscópio. Através dessa técnica simples, é possível se ver mais do que com os olhos.
A colposcopia, realizada de rotina pelos ginecologistas está para a detecção precoce do câncer de colo uterino assim como a dermatoscopia para o diagnóstico dermatológico de várias patologias cutâneas, do diagnóstico diferencial das lesões pigmentadas (incluindo nevos e melanomas e várias outras lesões pigmentadas da pele) até mesmo a parasitoses cutâneas (com a dermatoscopia estereoscópica é possível se ver, por exemplo, o Sarcoptes scabiei diretamente na pele). Através da dermatoscopia, uma vez que se pode distinguir melhor as lesões benignas das malignas (ou seja, a velha regra do ABCD do melanoma sendo mais sensível que específica, leva muito nevo benigno a ser estirpado sem necessidade), pode-se diminuir o número de retiradas de nevos melanocíticos suspeitos de serem melanomas. Da mesma forma, o diagnóstico do melanoma, principalmente in situ, é melhor detectado pela dermatoscopia.
Existem atualmente dois métodos principais de análise dermatoscópica: o analítico e o descritivo. O primeiro se baseia no reconhecimento de estruturas pré-definidas, utilizando um dermatoscópico plano com aumento máximo de 10 vezes. O segundo, baseia a análise no conjunto de toda a lesão através do exame com um aparelho que fornece visão estereoscópica com aumento de até 60 vezes.
Estas características da dermatoscopia estereoscópica representam uma vantagem em relação à dermatoscopia plana de pequeno aumento devido à possibilidade de observação da vascularização das lesões, com muito mais segurança e detalhamento. Atualmente existem estudos já demonstrando a utilidade da dermatoscopia estereoscópica de grande aumento no reconhecimento dos limites subclínicos dos carcinomas basocelulares, através da identificação da vascularização do tumor.
A DERMATOSCOPIA DIGITAL - MAPEAMENTO DIGITAL DERMATOSCÓPICO E PREVENÇÃO EM MELANOMAS E CÂNCER DA PELE
Desde sua aplicação prática na dermatologia, desde a segunda metade da década de 1980, a dermatoscopia evoluiu bastante. A partir do ano 2000, a incorporação tecnológica da imagem digital conectou a dermatoscopia à internet. A escalada do conhecimento foi tremenda. Surgiu a IDS (International Dermoscopy Society - www.dermoscopy-ids.org). Nos primórdios da dermatoscopia, tínhamos que armazenar as imagens dermatoscópicas em slides (filmes positivos). Isso permitia a comparação evolutiva entre as imagens dermatoscópicas, mas imaginem a quantidade de variáveis que tínhamos que controlar para poder comparar fotos que deveriam ser praticamente idênticas para serem comparadas. Com a introdução da tecnologia digital e com a ajuda de um software, esta comparação evolutiva das lesões pigmentadas foi tremendamente facilitada.
Desta forma, surgiram dermatoscópios especiais totalmente diferentes dos primeiros dermatoscópicos. Basicamente este dermatoscópico é uma câmera de alta definição acoplada a um potente computador, comandados por um software que faz a integração das imagens. Existem vários destes sistemas produzidos por diferentes fabricantes em todo mundo, embora um deles se destaque como o mais utilizado em todo mundo. Nos últimos anos, essa tecnologia ainda sofreu um novo avanço que melhorou ainda mais a imagem: a tecnologia HD.
Através da dermatoscopia digital é possível se realizar com mais facilidade o acompanhamento evolutivo das lesões pigmentadas. Pacientes que possuem inúmeras "pintas" no corpo todo, como distinguir uma lesão INICIAL MALIGNA das múltiplas lesões pigmentadas aparentemente benignas? O melanoma inicial dificilmente tem a regra do ABCD positiva (Assimetria, Bordas irregulares, Cores variadas, Diâmetro maior que 5 mm). Como diferenciá-lo da lesão benigna? O acompanhamento digital evolutivo pode ser o que possibilitará esse diagnóstico precoce, principalmente nos pacientes que possuem inúmeras "pintas" em todo corpo.
Para mais detalhes:
- Kopke LFF. Dermatoscopia das lesões melanocíticas. An Bras Dermatol 1996, 71: 63-7.
- Paschoal FM, Kopke LFF. Dermatoscopia do melanoma. An Bras Dermatol 1998, 73 (Supl 1): S 23.
- Kopke LFF. Lesões Pigmentadas da Pele. In: Fonseca FP, Savassi-Rocha PR eds. Cirurgia Ambulatorial, 3a edição, Editora Guanabara-Koogan, Rio de Janeiro, 1999.
- KOPKE, L. F. F. . Lesões Pigmentadas Benignas da Pele. In: Paulo Roberto Savassi-Rocha; Soraya Rodrigues de Almeida Sanches; Alexandre Lages Savassi-Rocha. (Org.). Cirurgia de Ambulatório. 1ed. Rio de Janeiro: Medbook, 2012, v. , p. 311-339.

